Дефекты системы
Оксана, как и родственники Софии, тоже столкнулись с необходимостью искать доноров. Недавно ее маму с болями в животе госпитализировали в киевскую больницу №12. Пожилой женщине необходимо было делать операцию по удалению полипа в кишечнике. После самой операции врачи провели переливание плазмы. Оксане же сказали найти как минимум трех доноров, которые сдадут кровь и тем самым пополнят запасы больницы.
Всего в Украине за год кровь сдают 500 тыс. человек. Но проблема в том, что почти 70% из них, по оценке главы отдела безопасности крови и донорства Центра общественного здоровья Ирины Славинской, – разовые доноры. «Представьте себя другом пациента. Вы пришли, сдали кровь, спасли чью-то жизнь и больше к этому не вернулись. А значит, в следующем году нужно зарекрутировать новых доноров, проверить их, и это огромные ресурсы», – говорит она. Центры переливания крови не всегда могут и умеют удержать доноров, а в существующей службе крови нормальная система коммуникации с ними не предусмотрена. Элементарно может не хватать денег на смс-рассылки или на человека, который бы обзванивал уже сдававших кровь. К тому же, популяризацию донорства долгие годы игнорировали. Но именно систематическое донорство помогает снизить процент крови, которую приходится уничтожать, поскольку эти люди регулярно проходят обследование и правильно готовятся к сдаче.

Ситуация осложняется тем, что для исследования крови на трансмиссивные инфекции (ВИЧ, гепатит С, гепатит В и сифилис) у нас используют в основном только иммуноферментный (ИФА) или иммунохемилюминесцентный (ИХЛА) методы, которые в раннем периоде выявить инфекцию не позволяют. Дополнительную диагностику более чувствительным методом полимеразной цепной реакции (ПЦР) проводят только несколько учреждений службы крови.
Всего их в Украине 450. Это областные и городские центры службы крови, трансфузиологические отделения в больницах и кабинеты заготовки крови в лечебных учреждениях. Система большая, но работает так, что с одной стороны, родственники часто вынуждены искать доноров, а с другой, по оценке Ирины Славинской, от 20% до 40% заготовленных компонентов крови списываются или уничтожаются, в частности по истечению сроков годности и из-за брака.
«Высокие цифры списания от того, что заготовка происходит не от потребностей лечебных учреждений», – объясняет она. Адекватные же данные по заготовке компонентов крови (эритроцитов, тромбоцитов, лейкоцитов, плазмы), препаратов крови и их реальному использованию отсутствуют. Статистика, которую ведут учреждения службы крови, малоинформативна. Как говорят в Центре общественного здоровья, в 2019 году станции начнут собирать данные по новым требованиям.
Обеспечение нормальной логистики крови между разными звеньями могло бы решить проблему с дефицитом или переизбытком компонентов, который возникает то тут, то там. Но и этот механизм работает со сбоями. Разные учреждениям службы крови имеют разное подчинение, а значит, разные источники финансирования. Областные станции переливания крови подчиняются областным советам, городские – городским, к примеру, «Охматдет» со своим центром службы крови - Минздраву, Институт хирургии и трансплантологии им. Шалимова – Национальной академии медицинских наук, а отделение трансфузиологии в медсанчасти Запорожской АЭС – Минэнерго. При этом межведомственные финансовые отношения налажены плохо. Учреждения могут работать на договорных условиях, но на практике все сложнее.
«Бывают ситуации, когда идет перерасход компонентов крови, может чего-то не хватать, и мне нужно взять их со стороны, – рассказывает заведующий Центром службы крови Национальной детской специализированной больницы «Охматдет» Дмитрий Перетятко. – Нам тоже часто звонят из больниц и просят. И мы могли бы передавать компоненты, но это проблематично и каждый раз нужно все отдельно согласовывать. Сразу ведь возникает финансовый вопрос, потому что передать свои излишки без компенсации мы не можем. Мы работаем с донором, но в итоге получаем продукцию, потому что во все это вкладываются деньги – на обследование, расходные материалы, хранение крови, обслуживание оборудования. А единого механизма подсчета себестоимости продукта у нас нет».
Разношерстные источники финансирования учреждений службы крови привели к еще одной проблеме. Кому-то из них удалось наладить отношения с местными властями/ведомствами и благотворительными организациями, кому-то нет. В итоге где-то лучше с оборудованием, где-то хуже, а где-то совсем плохо, кто-то использует электронные системы учета доноров и крови, а кто-то нет, у одних есть специальное холодильное оборудование, а у других – холодильники, не выдерживающие нужный температурный режим и так далее. Областные, городские станции переливания крови, отделения трансфузиологии в лечебных учреждениях тоже оказались разношерстными.
Исключение из правил
«Вся эта система должна существовать по единым стандартам на всех этапах от захода донора на станцию обследования и до передачи компонента крови в отделение. Условно говоря, я получаю кровь от городской станции и точно знаю, что она такая же, какую мы делаем у себя в центре. Это как деталь конструктора “Лего”, и она подойдет. Так должно быть», - говорит Дмитрий Перетятко. А пока этого нет, в “Охматдете” полагаются в основном на свои силы. Центр службы крови обеспечивает компонентами крови потребности больницы сам. За год здесь проходит 5,55 тыс. донаций цельной крови и 1,7 тыс. донаций тромбоконцентрата аферезным методом. В целом «Охматдет» ежегодно использует 9 тыс. л консервированной крови.
«Брать компоненты на стороне мы не спешим, в первую очередь потому, что есть разница в обследовании донорской крови», – объясняет Дмитрий Перетятко. Сейчас в «Охматдете» донорскую кровь проверяют не только методом ИФА, но и методом ПЦР. В свое время такая возможность появилась благодаря финансовой поддержке благотворительного фонда «Таблеточки».
«За несколько лет мы построили замкнутый цикл обеспечения пациентов компонентами крови. У нас четкое планирование объемов заготовки, в банке мы поддерживаем запас эритроцитов по всем группам крови и постоянно контролируем его, в том числе по срокам годности. Если есть необходимость, то вызываем доноров на кроводачу», – рассказывает Перетятко. С 2014 года систему поддерживает программный комплекс по службе крови, в который включен реестр доноров и система рассылки смс-сообщений.
Около трети доноров охматдетовского центра – кадровые. Родственники пациентов тоже участвуют в процессе поиска, но их роль в этом снизилась. Плюс с «Охматдетом» работают благотворительные и общественные организации и инициативы, которые помогают организовать поток сдающих кровь. С 2010 года ежегодное число доноров увеличилось с 3 тыс. до 7 тыс. человек.
Сейчас в больнице работают над объединением электронной базы доноров с городским центром крови. Это даст охматдетовской службе оперативность и сэкономит ресурсы. Поскольку единой донорской базы в Украине нет, то первичную проверку человека, пришедшего на сдачу, приходится проводить в телефонном режиме. Так выясняют, например, не было ли у потенциального донора отвода по какой-то причине в других больницах. А это занимает время.
Построить коммунизм в отдельно взятой больнице, как шутит Дмитрий Перетятко, при желании возможно. Но спасет это пациентов только отдельно взятой больницы.
Банки с рисками
Два года назад в рамках проекта технической помощи ЕС (TAIEX) локальные и международные эксперты разработали проект Стратегии развития национальной системы крови Украины. Ее реализация и должна устранить существующие баги. Но в 2016-м проект так и не приняли, а к вопросу вернулись только в конце 2017 года. Сейчас проект находится на стадии утверждения, и в Министерстве здравоохранения надеются, что в этом году стратегия все-таки заработает.
Новая стратегия развития системы крови, объясняют в Центре общественного здоровья, как раз и должна обеспечить необходимую стандартизацию качества компонентов крови и их доступность. Добиваться этого предлагают следующим образом. В Украине создают национальный трансфузиологический центр, который займется координацией, управлением и мониторингом программ национальной системы крови. С мая 2018 года его функции выполняет отдел безопасности крови и донорства при Центре общественного здоровья.
В проекте стратегии прописано, что заготовку крови и ее компонентов, ведение реестров доноров и их привлечение возьмут на себя областные и городские центры службы крови. Они должны будут пройти аккредитацию и соответствовать стандартам ЕС. А с тем, чтобы всю кровь проверяли методом ПЦР, в Минздраве предлагают создать 7-10 межрегиональных лабораторий.
«Мы идем по пути укрупнения существующих станций и четкого разделения функций», – говорит Ирина Славинская. В конце мая 2018 года стартовала самооценка 15 учреждений службы крови в 14 областях Украины в рамках технической поддержки Американского международного альянса охраны здоровья. Она продлится до конца июля, а к сентябрю информацию обещают обработать.

«Это оценка степени готовности станций к аккредитации в соответствии с требованиями директив ЕС и стандартов Совета Европы. По сути же, мы готовим станции переливания к национальной и международной аккредитации», – объясняет Славинская.
При этом трансфузиологические отделения больниц лишатся функции заготовки. Их планируют переформатировать в банки крови, обеспечивающие управление запасами. На практике они должны будут вовремя заказывать компоненты крови на станциях, основываясь на потребностях больницы, формировать их запас и хранить, проводить лабораторные исследования крови на совместимость, контролировать качество трансфузий и реакции пациентов в посттрансфузионный период. В этом есть свои плюсы и риски.
Хотя стратегия еще не утверждена, а положение о банках крови не разработано, в Киеве процесс уже запущен. В 2017-м было принято решение объединить Городской центр крови и Дорожную станцию переливания крови Юго-Западной железной дороги и создать на их базе коммунальное некоммерческое предприятие. Позже городской департамент здравоохранения определил пул киевских больниц, в которых появятся банки крови (на основании приказа Минздрава 2010 года про утверждение положения учреждения переливания крови).
В стадии реорганизации, например, уже находится отделение трансфузиологии Киевской городской клинической больницы №3. Если раньше оно работало с донорами и своими силами закрывало потребности больницы в компонентах крови на 60-80%, то теперь будет выполнять функцию хранения и выдачи. «С одной стороны, это хорошо, – говорит заведующий отделением Александр Челенюк, – Потому что не всегда трансфузиологические отделения могут обеспечивать систему качества на должном уровне, это, как мне кажется, самая большая проблема. С этой точки зрения, центры крови все же лучше оснащены. С другой стороны, как оно будет на практике, сказать сложно. Проблема с донорством большая, и в этих условиях центры должны обеспечивать объемы потребления полностью уже без нашего участия».
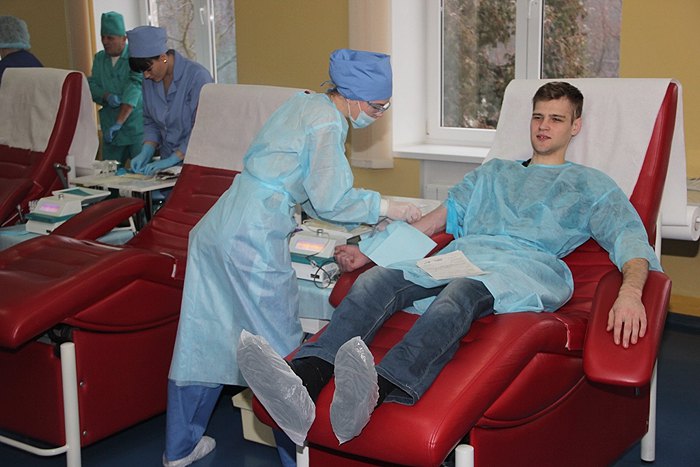
Это один из основных рисков переформатирования, который отмечают специалисты. Ведь пока что на отделения трансфузиологии приходится около 40% заготовки крови и ее компонентов. И этот объем должны будут забрать на себя центры службы крови.
Александр Саржевский заведует отделением производственной и клинической трансфузиологии в Запорожской областной клинической больнице. Ежегодно его отделение заготавливает по полтонны эритроцитов и плазмы для лечебного учреждения. Если в целом больница потребляет порядка 10 тыс. донор-эквивалента компонентов и препаратов крови, то за счет собственной заготовки обеспечивает 2,3 тыс. «Если мы перестанем заготавливать, то это будет крайне неудобно для тех, кто здесь и сейчас готов сдать кровь. Это первый момент. Второй – это мощности непосредственно центров службы крови. Потянут ли они потребности областей без отделений и смогут ли организовать поток доноров, это вопрос», – объясняет Александр Саржевский.

В самих станциях переливания крови говорят, что все будет зависеть от многих факторов. Но не исключено, что на каком-то этапе они действительно ощутят провал в донорском потоке. Если проект стратегии утвердят, то Днепропетровская областная станция переливания крови тоже должна будет решать эту задачу.
Станции перемен
В Днепропетровской области сокращение трансфузиологических отделений идет давно. За последние 10 лет из 32 отделений осталось десять. Остальные 22, в первую очередь, в лечебных учреждениях с небольшой потребностью в компонентах крови, были реорганизованы в рамках реформирования службы крови в пункты хранения ургентных запасов. По словам главного врача Днепропетровской областной станции переливания крови Антонины Сердюк, если стратегию примут, то при больницах можно будет оставить только пару отделений с функцией заготовки, сделав из них структурные подразделения самого центра.
Сейчас взаимоотношения центра службы крови и лечебных учреждений построены так. Больницы подают заявку на компоненты крови, а центр ставит больницам задачу направить к ним определенное количество доноров. «Если из этой цепочки выпадает лечебное учреждение, потому что задачу формирования потока доноров должны будут взять на себя центры службы крови, то, скорее всего, в определенный момент мы столкнемся с уменьшением количества сдающих кровь», – говорит Антонина Сердюк. По ее словам, многое зависит от того, как будет организован сам процесс реорганизации и популяризации донорства в целом. В частности, будет ли популяризация финансироваться, и смогут ли общественные организации работать на этом поприще систематически, а не стихийно.
Кроме того, в Днепропетровской области сократили и количество самих станций переливания. Из пяти их осталось две – Днепропетровская и Криворожская. По словам Антонины Сердюк, это позволило начать стандартизацию показателей качества и технических процессов. «По крайней мере, мы понимаем, что движемся в одном направлении. И нет такого, чтобы у одной станции была, скажем, одна методика забора крови, а у другой - другая», – объясняет она. Если, например, Днепропетровский центр имеет сертификат ISO 9001 2009, то Никопольская станция, которую к нему присоединили в 2017-м, – нет, и сейчас ее подтягивают к этому стандарту.
«По большому счету риски несет в себе та система, которая существовала, – говорит Дмитрий Перетятко. – Правила заготовки крови есть, но нет уверенности, что они соблюдаются. Поэтому всеми донорскими заготовками должны заниматься специалисты и специализированные учреждения по единым стандартам. А больницы должны формировать потребность в крови, заказывать ее, иметь условия для хранения. И у них точно так же должен быть минимальный запас на все 8 групп крови на всякие непредвиденные ситуации. Потому что есть трансфузии плановые, а есть те, которые невозможно предугадать. У них должен быть транспорт, транспорт должны пропустить в дороге, как скорую помощь. Тогда это будет работать».
В Харьковской области модель, отчасти похожая на ту, которую предлагает Минздрав, работает с 2005 года. В Харьковском областном центре крови ежегодно проходит около 30 тыс. донаций. Половину, по словам главврача центра Вадима Яворского, обеспечивают кадровые доноры. «Мы знаем среднесуточные объемы потребления больниц в любое время года, потому что много лет ведем статистику и можем планировать донорство. У нас есть электронная система учета доноров, заготовки крови», – рассказывает он.
При этом в области функционирует 15 отделений трансфузиологии в лечебных учреждениях (раньше было 36), которые работают под руководством областного центра крови. Это то, что отличает их от других областей. Кроме того, заготовку донорской крови производят выездные бригады центра. Центр устанавливает отделениям график работы, объемы заготовки, вывозит от них заготовленную кровь, помогает технически и методологически, проводит обучение врачей отделений. Такое полное техническое сотрудничество дает станции около 39% заготовки крови.
«Сейчас нас слушаются, потому что им сверху так сказало начальство. Чтобы повлиять на трансфузиологические отделения, мне нужно обратиться к главврачу больницы и сказать: «Иван Иваныч, там у вас что-то не так делают». У меня такой контакт с главврачами есть, потому что до этого я был заместителем главного врача областной больницы по амбулаторно-клиническому лечению», – говорит Яворский. Он уверен, что реформа «узаконит» схему, которая сейчас работает на основе договоренностей с главврачами и местными властями, а пункты забора в больницах станут структурными единицами центра, который и будет отвечать за качество продукции.
«По нашему опыту, при переходе на новую модель у больших лечебных учреждений проблем возникнуть не должно. Наоборот, с ними могут столкнуться маленькие больницы, которые слабо используют компоненты крови, и не имеют возможности удерживать у себя запас из 8 групп крови на все случаи жизни, – объясняет он. – Но они тем более не должны заниматься ее заготовкой и переработкой. Глобально функция больниц – это клиническая трансфузиология».
Стратегия развития системы крови предполагает высокие требования к качеству продукции, и чтобы их обеспечить, нужно иметь соответствующие материально-технические и кадровые ресурсы. Это касается как центров службы крови, так и будущих банков крови. Найдутся ли эти ресурсы, наверное, один из самых важных вопросов, как и то, будет ли создан механизм воплощения стратегии в жизнь.
Но заготовка компонентов крови – это только часть истории. Неоднозначная ситуация, как признают в Центре общественного здоровья, сложилась с производством препаратов крови, которое еще до недавнего времени обеспечивали станции переливания. Об этом в ближайшее время читайте во второй части материала на LB.ua.
* Директива 2002/98/EC устанавливает стандарты качества и безопасности забора, тестирования, обработки и сохранения компонентов крови; Директива 2004/33/ЕС - технические требования для переработки крови и ее компонентов; Директива 2005/61/ЕС определяет требования к отслеживанию и оповещению про серьезные побочные реакции; Директива 2005/62/ЕС - стандарты системы качества для учреждений забора крови.
